消化管疾患
消化管疾患
内視鏡診断・治療
当院では早期癌の内視鏡治療に関するご紹介のほか、緊急の上部消化管内視鏡検査、下部消化管内視鏡検査に加え、カプセル内視鏡や、ダブルバルーン内視鏡検査を用いた小腸内視鏡検査を行うことが出来ます。
【1】精密内視鏡検査
当院は診断・治療困難と言われた患者様が、紹介受診される医療機関の1つです。しかし、ご紹介頂いた全ての患者様が内視鏡で治療できるわけではありません。そのため、一人ひとりの診断に時間をかけ、治療内容についても丁寧な説明を心がけ、診療にあたっています。 内視鏡の画質・性能が向上したため、いままで発見されなかった早期癌が発見されています。しかし、内視鏡で切除するためには、病変の範囲・そして深さなどを正確に診断する必要があります。当院では最新の検査機器を用い、経験豊富な内視鏡専門医による診断を行っています。 そのため、治療適応と術前精密検査のために当院でもう一度内視鏡検査を受けて頂く必要があります。
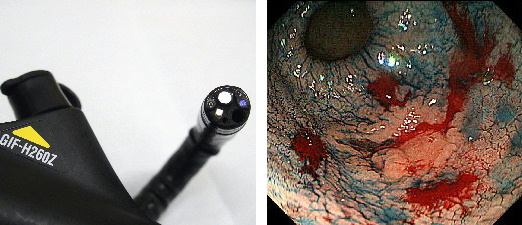
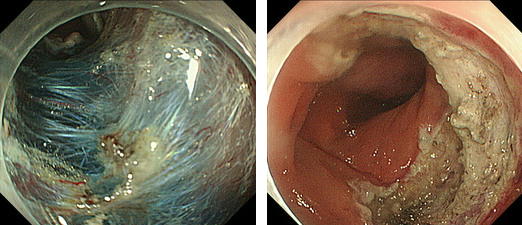
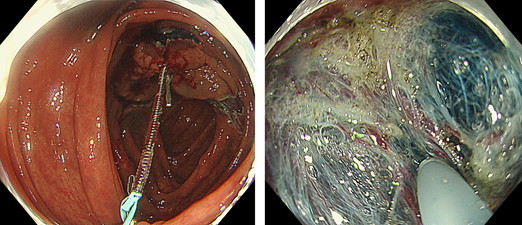
↑高精細拡大内視鏡の使用と、正確な病変範囲診断
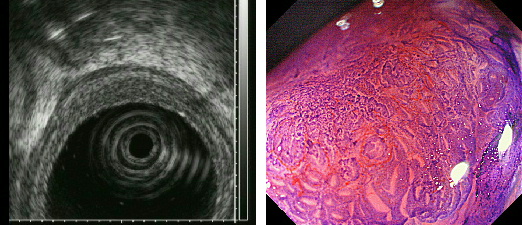
↑超音波による癌浸潤評価と大腸癌拡大診断
【2】消化管出血に対する対応
胃や十二指腸、大腸からの出血は通常の検査で対応可能ですが、小腸からの出血は診断・治療に苦慮します。 最近は血液の凝固を抑える薬が処方される場面が増え、原因不明の消化管出血の患者様も増加しています。 当院では、あらゆる消化管出血に対応できる設備と、経験豊富なメディカルスタッフで対応しています。
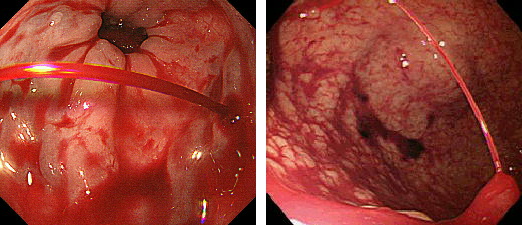
食道静脈瘤・胃潰瘍からの出血では内視鏡止血術で対応しています
バルーン内視鏡・カプセル内視鏡は緊急可能な体制を作っています
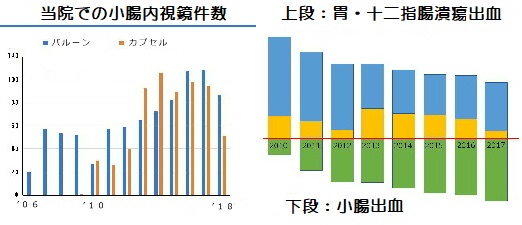
近年小腸出血が増加しています。出血だけでなくあらゆる小腸疾患の診断・治療で、数多くの検査経験と診療実績があります。
【3】日帰り大腸ポリープ切除
当院では大腸内視鏡検査とポリープ切除術を日帰りで行っています。特に休みがなかなか取れない方に向いています。 いままでの入院治療と同じ方法で切除しますが、病変の大きさや治療後出血の程度によっては入院となる場合があります。 また検査前日に専用の検査食を食べることで、通常2リットルの下剤を1.5リットルに減らして検査を行っています。
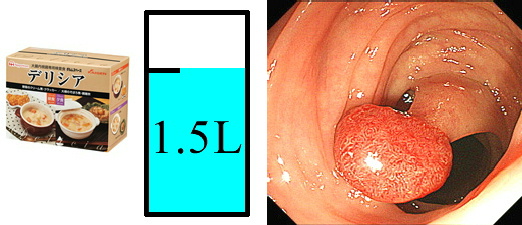
・検査食の使用で通常の3/4に下剤を減らしています。
・少し大き目のポリープであっても日帰り手術をしています(※個人差あり)
・便潜血陽性(大腸癌検診)を指摘された場合、ぜひ当院にご相談ください。
早期食道癌の内視鏡治療
食道癌の内視鏡治療、特に内視鏡的粘膜下層剥離術(ESD)は難易度の高い治療法です。食道ESDが難しい理由として、
① 食道は内腔が狭く視野が十分でない
② 内視鏡操作するスペースが小さい
③ 食道の壁は薄く、破れやすい
④ 周囲には心臓や大動脈、肺などの重要臓器がある危険部位
などが挙げられます。そのため各方面から当院での治療目的に紹介を受け、積極的に治療を行っています。
ハサミ型ナイフ(SBナイフ)による安全な食道ESD法
当院では安全な方法で食道ESDを行うために、2010年から全例でハサミ型ナイフ(SBナイフ)を用い、全例手術室にて全身麻酔下による治療を行うことで、 術中合併症が極めて少ない治療を継続して行っています。
 (左:SBナイフショートタイプ、右:SBナイフjrタイプ)
(左:SBナイフショートタイプ、右:SBナイフjrタイプ)
ルゴールで食道癌の場所を特定し、周囲にマーキングを行います。
粘膜切開は、ハサミで把持して電気で切開していきます。誤った場所を挟んでいる場合は掴み直しができるため非常に正確に切ることができます。粘膜下層の剥離も狙ったところを挟んでから通電し剥離するため、誤って筋層を切ることがなくなります。
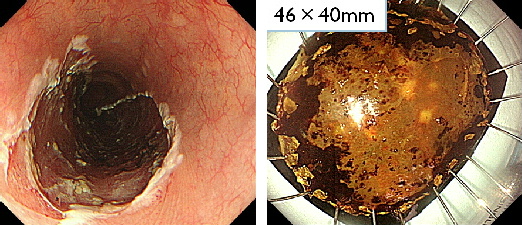
筋層に傷がほとんど付かず、きれいに切除が出来ます。かなり大きな病変も内視鏡で切除は可能ですが、適応については個別に相談しています。
食道ESD後狭窄に対する狭窄予防対策
病変の大きさがある程度になると、切除後に食道が狭窄して、食事が通らなくなる術後合併症があります。
・病変が3/4周以上に及ぶもの
・病変の長さが5cmを超えるもの
従来狭窄に対しては、内視鏡的バルーン拡張術(狭窄部を風船で無理やり拡張する方法)で1カ月に2回の拡張で多い場合10回以上の拡張術が必要です。
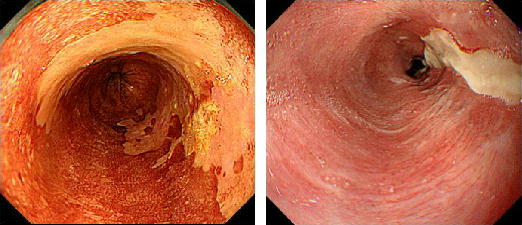
3/4周を超える病変を切除すると狭窄していまいます。
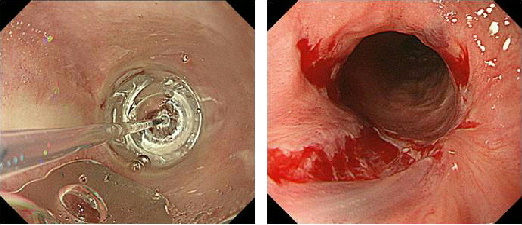
狭窄部をバルーンで広げますが、このとき食道が裂けて孔が空いてしまうことがあります。そのため、拡張はゆっくりと時間をかけて繰り返し行う必要があります。
ステロイド内服による狭窄予防
最近当院では、ステロイド薬を服用して狭窄を予防する方法を採用し、良い成果を上げています。ステロイドには副作用もありますので、全ての人が適応になるわけではありません。 最適な治療法については患者様と相談して決定致します。
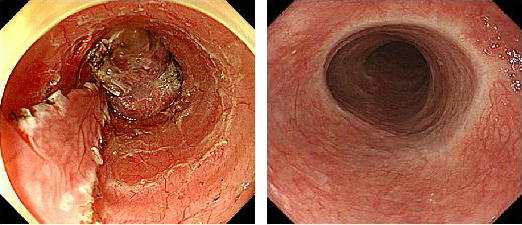
↑3/4周を超える病変でもステロイド内服治療により狭窄が少なく治ります。バルーンによる拡張はほぼ必要としません。
内視鏡治療パンフレット(患者さん向け)
▶ 食道ESDに関するパンフレットをPDF形式でダウンロードできます。早期胃癌の内視鏡治療
早期胃癌の内視鏡治療は広く普及し、多くの医療機関でも治療が受けられるスタンダードな治療法ですが、時には治療困難な部位や病変の状態に出会うことがあります。
そんな治療困難な病変も当院は得意としており、各方面の医療機関から当院へ紹介され来院されています。
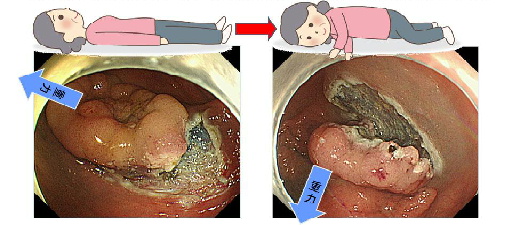
①大彎の病変
この胃癌は胃体下部大彎に存在する病変で、内視鏡操作性が安定しない部位で治療中に水や血液等が貯留しやすい部位であること、また粘膜下層に脂肪を含むため出血しやすいために難渋します。 病変に[S-O clip]を掛けて牽引する工夫を加えることで治療を行います。
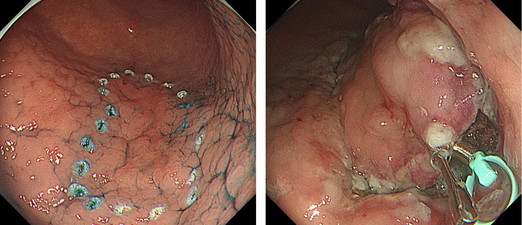
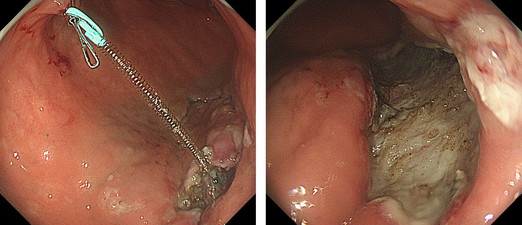
②瘢痕病変
体部上部小彎の病変は治療難易度が高めですが、胃手術後の瘢痕上にできた早期胃癌は、病変の剥離難易度がさらに高くなります。さらにこれら治療困難病変に対しても当院では適応について外科とも検討し、可能な限り内視鏡治療を行います。
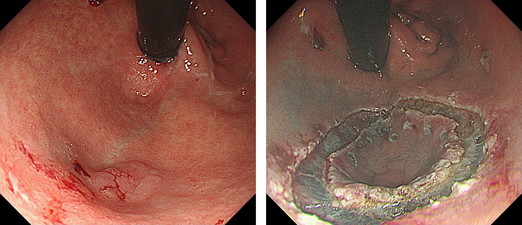
写真は潰瘍治癒後の状態で写真中央で少し凹んでいます。この瘢痕部分では病変と筋層が硬い組織で癒着しているため、病変剥離時に胃穿孔を起こす危険性が非常に高まります。 当科では様々なアプローチ方法を駆使して、偶発症の少ない確実な切除を行っています。
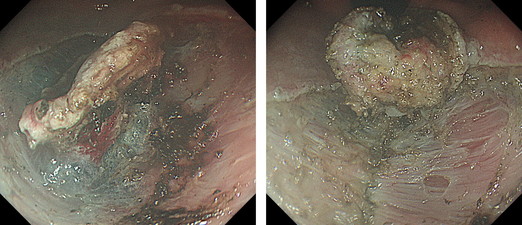
③治療困難な部位の病変
弓窿部は、内視鏡を反転させても病変部分に直接アプロ―チすることができず、内視鏡治療をする中で最も治療困難な部位です。
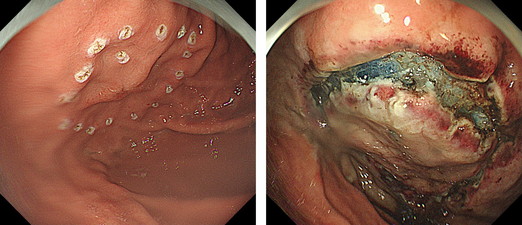
この症例は噴門部から弓窿部にかけての大きな病変で、図のようなマーキングを行いました。電気メスで切開が困難な部位では安全なナイフ操作により治療をしました。
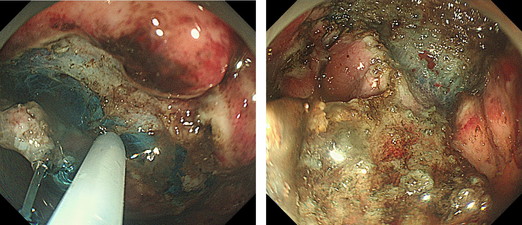
この病変にも[S-O clip]を掛けて牽引する工夫を加えることで治療を行います。
この部分も筋層は薄く剥離時に容易に露出します。また非常に出血も多い部分であり、相当な経験と技術が必要な病変です。
内視鏡治療パンフレット(患者さん向け)
▶ 胃ESDに関するパンフレットをPDF形式でダウンロードできます。早期大腸癌の内視鏡治療
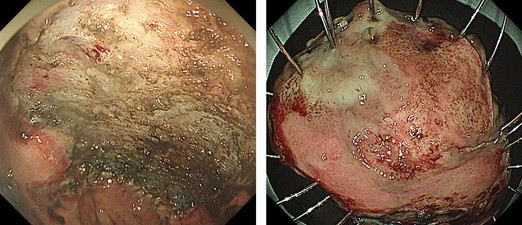
2cmを超える大きな腫瘍では従来の方法では病変をひとまとめに切除(一括切除)が困難です。切除できる大きさに分割して切除する方法(分割切除)もありますが、きわめて再発率が高いことが知られています。 そのため従来の方法で大きな病変は無理に切除をしないで当院へ紹介いただいています。
大腸悪性腫瘍粘膜下層剥離術(大腸ESD)
当院では、病理組織または内視鏡所見で大腸癌と診断された患者様に、大腸ESDを積極的に行っています。
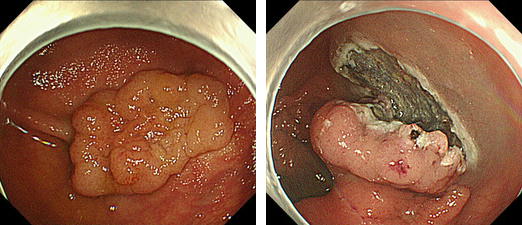
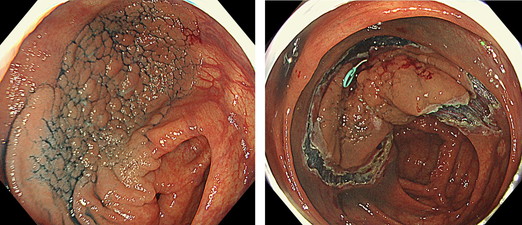
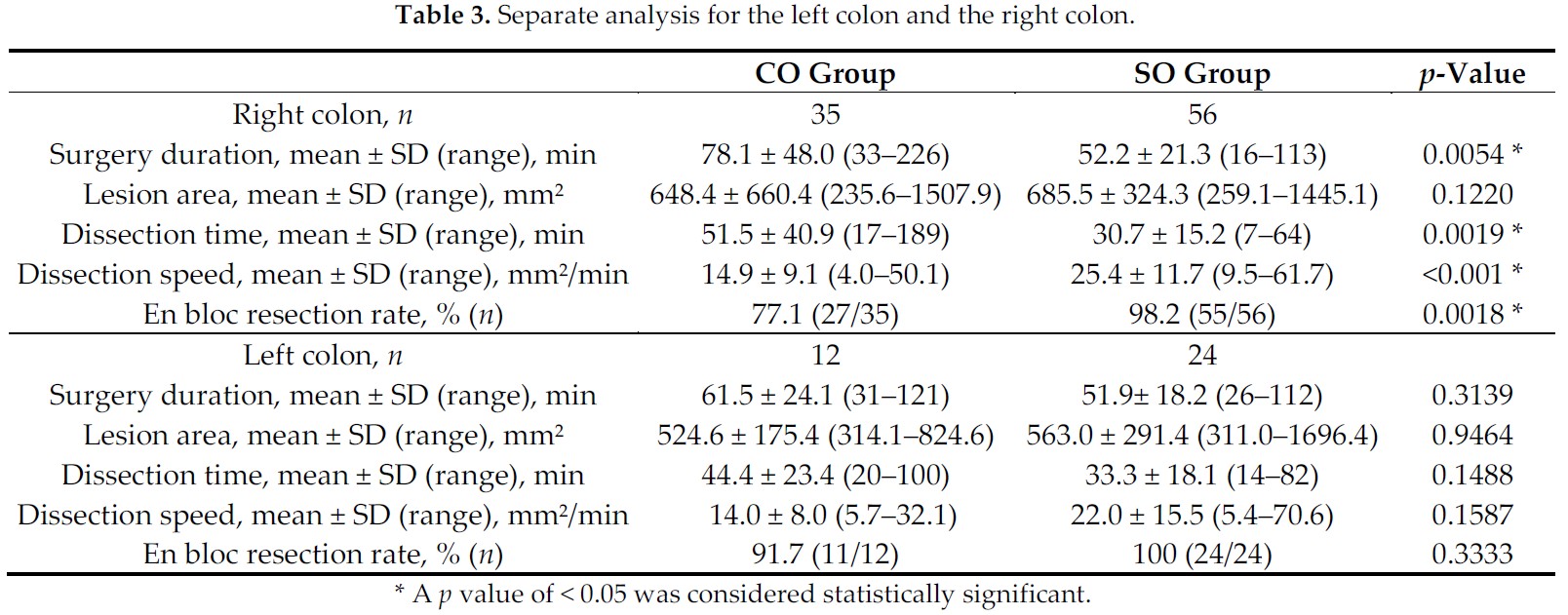
盲腸部の約25mmの腫瘍で中心陥凹部に早期癌を認めました。
病変の重みを利用して、病変の裏側を内視鏡で剥離していきます。
病変の裏側にもぐりこみながら剥離します。この時、潜り込みやすいように患者さんに体位変換をしてもらいながら剥離を進めていきます。
しかし重力がうまく利用できない時も・・・
下図のように体位変換して病変がめくり返る場合もあれば、効果が無い時もあります。誰かが病変の一部を引っ張ってくれていれば...
内視鏡は一本しか入りません。誰かに介助してもらうこともできません。
S-Oクリップを用いたESD
病変の一カ所を常に引っ張っておくバネ付き牽引装置(S-Oクリップ:ゼオンメディカル社)を採用し、より短時間でより安全な治療を行っています。
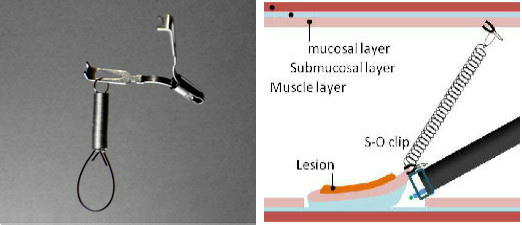
クリップにバネが付いており、切除病変をバネの力で引っ張る道具
病変の周りの粘膜を全て切開しておきます。
病変の一部にS-Oクリップをつけ手前に引っ張ります。
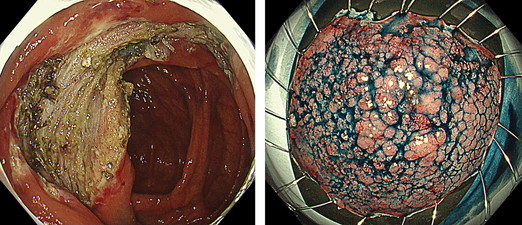
こうすることで患者さんの体位変換も必要なく、また一定の力で病変粘膜が引っ張られるため、スピーディーで安全な粘膜剥離が可能になりました。
S-Oクリップを用いた大腸内視鏡治療では、切除時間の短縮と一括切除率が、従来の方法よりも成績が改善したという結果です。(2018年米国消化器内視鏡学会で発表、論文にも掲載されました) 掲載論文リンク
内視鏡治療パンフレット(患者さん向け)
▶ 大腸ESDに関するパンフレットをPDF形式でダウンロードできます。内視鏡AIの開発
当院では市販されていない独自の内視鏡AIを、『大学工学部や企業との連携を行うことなく』、自前の人工知能開発機器を導入し臨床工学技士と共同で、AIのモデル作成からプログラミング、エッジデバイスの開発まで行っています。そのため、日常臨床から得られたアイデアをすぐにAI機器へと発展させることができます。
 ▲GPUを搭載したAI開発専用PC
▲GPUを搭載したAI開発専用PC内視鏡診断・治療支援人工知能の開発
Blind spot検出・未撮影部位監視
上部消化管内視鏡検査では、胃の隅々まで観察する必要があります。観察する部位は一定の撮影方法・順序で行われることになっていますが、熟練した医師でも観察不十分な場合もあります。
内視鏡で観察・写真撮影した部位をAIで監視し、撮影影部位を表示することで、検察中に未撮影(または観察不十分な)部位の見落としを少なくするシステムです。
▲PyEndo Screening
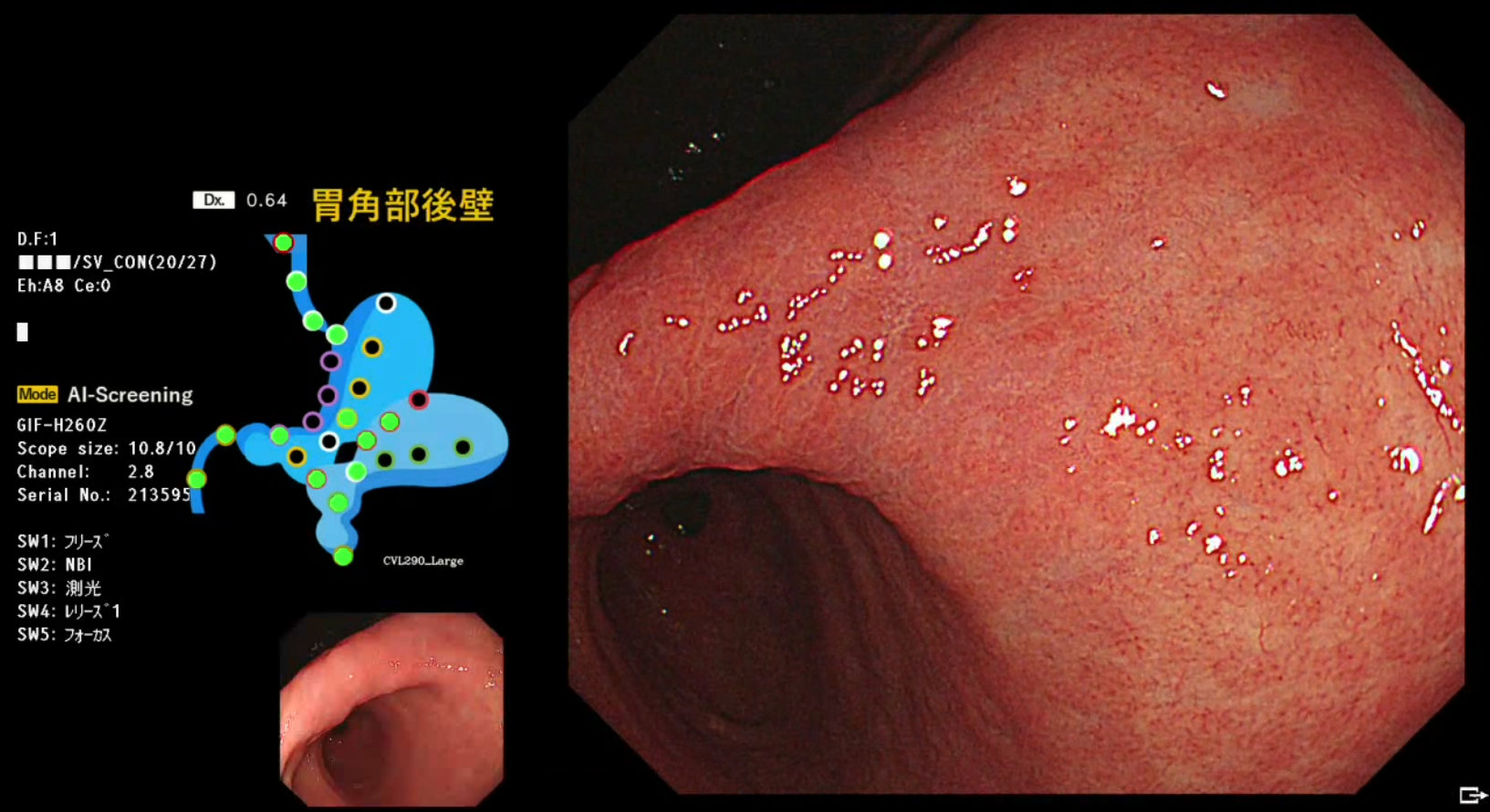 このAIは富山大学臨床倫理委員会で未承認機器の使用許可を取得し、臨床使用が認められています。
このAIは富山大学臨床倫理委員会で未承認機器の使用許可を取得し、臨床使用が認められています。
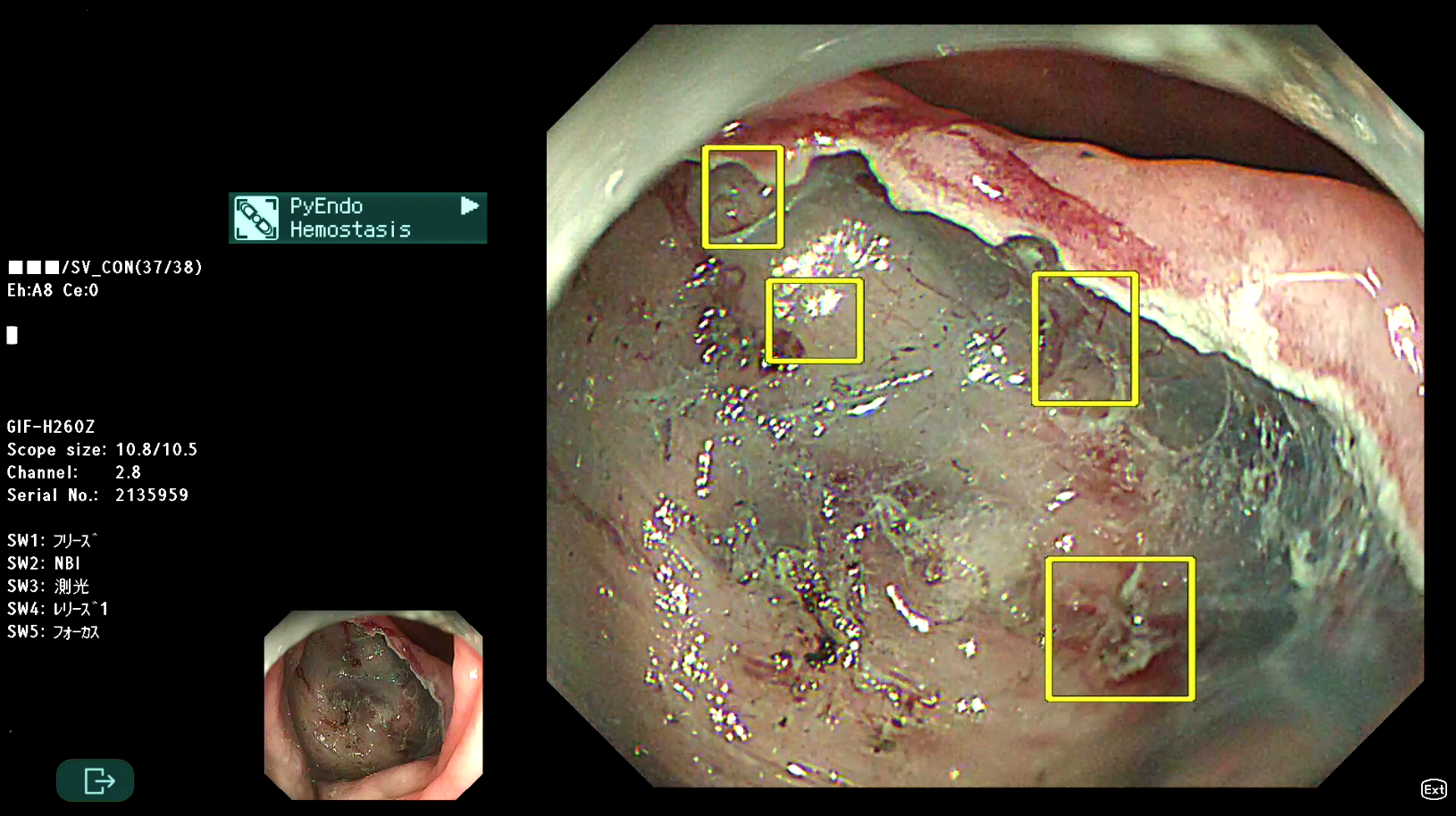
2.《世界初》内視鏡治療後止血部位ナビゲーションAI
早期胃癌内視鏡治療後の約5%で、治療後出血を来すことがあります。内視鏡治療後には、目に見える血管を鉗子で焼灼して出血予防を行いますが、どの血管を焼灼するかは治療術者の判断に委ねられます。そこで、どの血管を焼灼すべきかを、今までの治療結果を集積したデータをもとにトレーニングさせたAIを用いて、止血部位をナビゲーションする、『世界初の内視鏡治療支援AI』です。
▲PyEndo Hemostasis
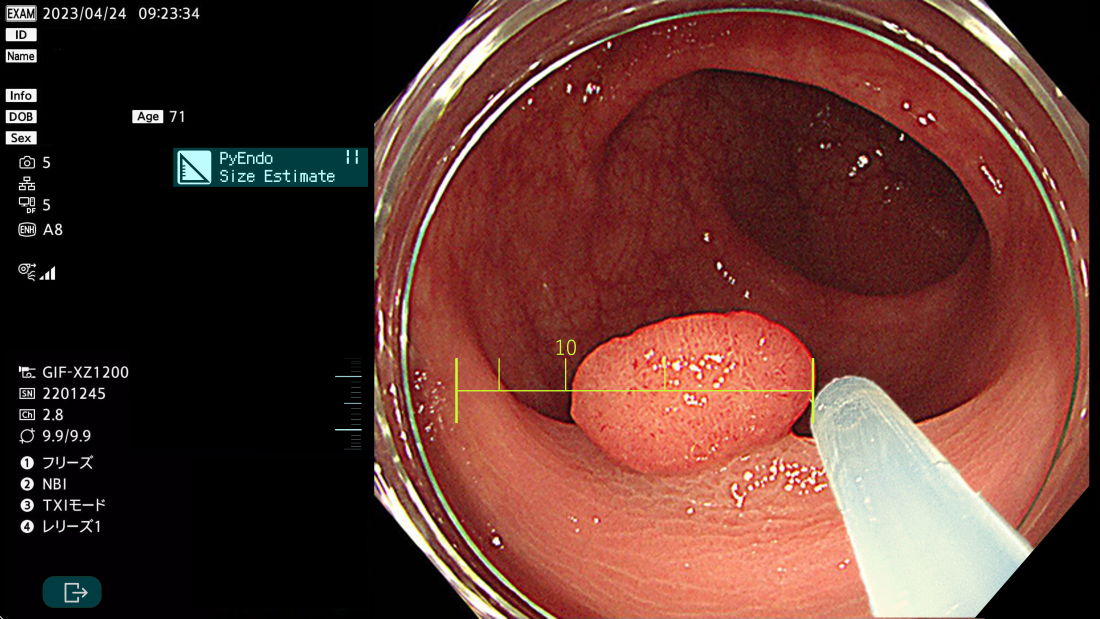
3.サイズ測定AI
内視鏡で見える病変(癌やポリープ)のサイズは、内視鏡施行医の経験により判断が様々であるため、施行医間でサイズ評価が一致しないことが知られています。この問題点を解決するためのAIを作成し、臨床倫理委員会の承認を得てサイズ評価を行う研究も同時に進行しています。
▲PyEndo Scale(特許申請中)
4.機能性胃腸疾患のAI予測
胸やけ、胃もたれ、胃痛、下痢、便秘… このような症状で内視鏡検査を行っても異常がないことが良くあります。しかし、ヒトの目ではわからない何かがAIには見える可能性があるかもしれません。人の目では正常に見える内視鏡画像も、この新規AIで観察すると違いをある程度認識させることができます。
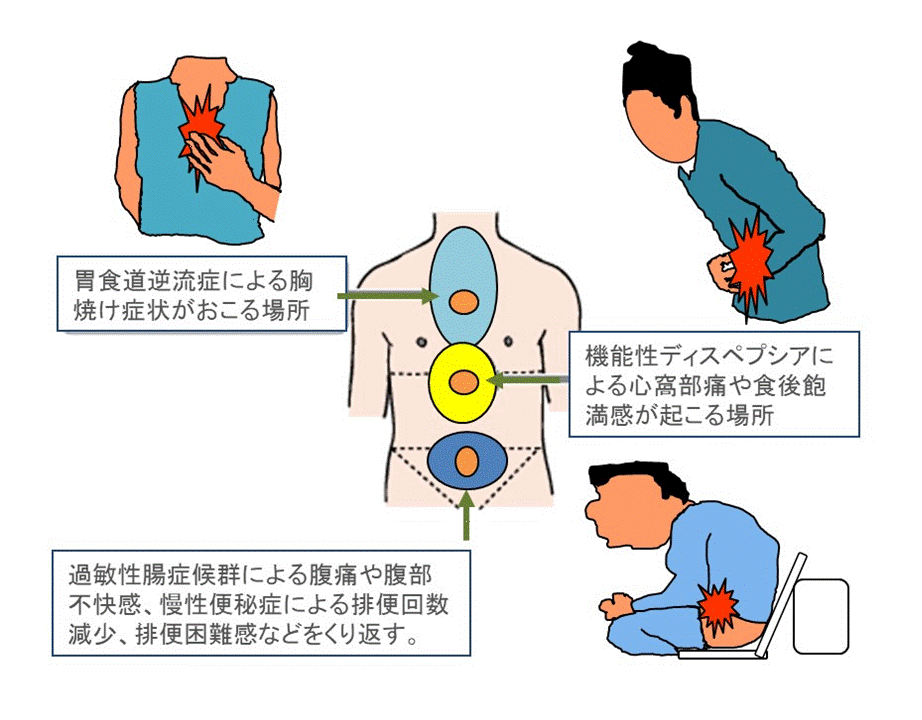
機能性消化管疾患
見た目では異常がないのに腹部症状を生じる疾患を総称して機能性消化管疾患と呼びます。 胃食道逆流症、機能性ディスペプシア、過敏性腸症候群、慢性便秘症が代表です(図)。
胃食道逆流症(以下GERD)は、胃内容物が食道に逆流し、胸やけや呑酸(どんさん)の症状を認める疾患です。 典型的な内視鏡所見は、食道と胃の境界部分に潰瘍やびらんを認めます。GERDの原因の多くは胃酸の逆流であり、 H2受容体拮抗薬やプロトンポンプ阻害薬で胃酸分泌を抑制することで症状は改善します。 通常のプロトンポンプ阻害薬では胃酸抑制が不十分な場合は、近年使用できるようになった、 更に強力に胃酸を抑制できるカリウムイオン競合型アシッドブロッカー(P-CAB)を試みています。
胸やけなどの症状が存在するにもかかわらず、内視鏡検査で異常を認めない場合は非びらん性胃食道逆流症(以下NERD)といい、胃酸抑制薬の効果が乏しく、当院では、唾液分泌障害、膵液逆流、または、胃運動異常の合併を念頭に、
患者さん一人ひとりの病態に応じた治療に取り組んでいます。
胃の痛みや食後の飽満感などの症状を認めるにもかかわらず、画像検査で異常がない場合は、機能性ディスペプシア(以下FD)といいます。
胃の弛緩反射の異常や、神経の過敏症、社会的因子、ピロリ菌感染などが関与していると考えられています。ピロリ菌に感染している場合はピロリ菌除菌のみで症状が消失する場合があり、まずは、除菌治療を行います。
それでも、症状が残存する場合は、胃の痛みには胃酸抑制薬、食後の飽満感にはアセチルコリン分解酵素阻害薬などを試み、それでも、効果不十分な場合は、当院の特徴でもある「西洋と東洋医学の融合」の点からも漢方薬や、抗うつ薬などを試み、
患者さん一人一人に最適な治療方法を提供します。
下腹部痛あるいは腹部不快感などの症状と関連する便通異常を認めるにもかかわらず、画像検査で異常がない場合は、過敏性腸症候群(以下IBS)といいます。
下痢が主体の場合は、セロトニン阻害剤、便秘が主体の場合は、近年使用できるようになったグアニル酸シクラーゼC受容体アゴニストを試み、発酵しやすい食事の制限や生活指導を行っています。
本来体外へ排出すべき糞便を十分量かつ快適に排出できない状態と慢性便秘症が定義されました。大腸がんや、薬剤性便秘などを除外し、排便姿勢を指導します。
腹痛、腹部不快感のある便秘は便秘型過敏性腸症候群として、発酵しやすい食事の制限とグアニル酸シクラーゼC受容体アゴニストを試みます。排便回数が減少し、便が固い場合は、食物繊維の摂取と共に、
年齢、性別、心機能、腎機能など個々人に合わせてちょうどよい便の硬さになるように緩下剤(マグネシウム剤、PEG剤、ラクツロース、クロライドチャネルアクチベーター、胆汁酸トランスポーター阻害剤、グアニル酸シクラーゼC受容体アゴニスト、大建中湯)を調整します。
それでも、不十分な場合は、漢方薬を含む刺激性下剤を短期間使用します。排便自体が困難な場合や、残便感が強い場合は、直腸の感受性自体が低下している可能性があり、胆汁酸トランスポーター阻害剤を試したり、バイオフィードバック療法などが必要になる場合があります。
機能性消化管疾患に関わる研究のまとめを下図に提示しました。興味のある方は、以下の雑誌リンクより参照ください。
(別ページが開きます。スマホ版に対応していない場合もあります。)
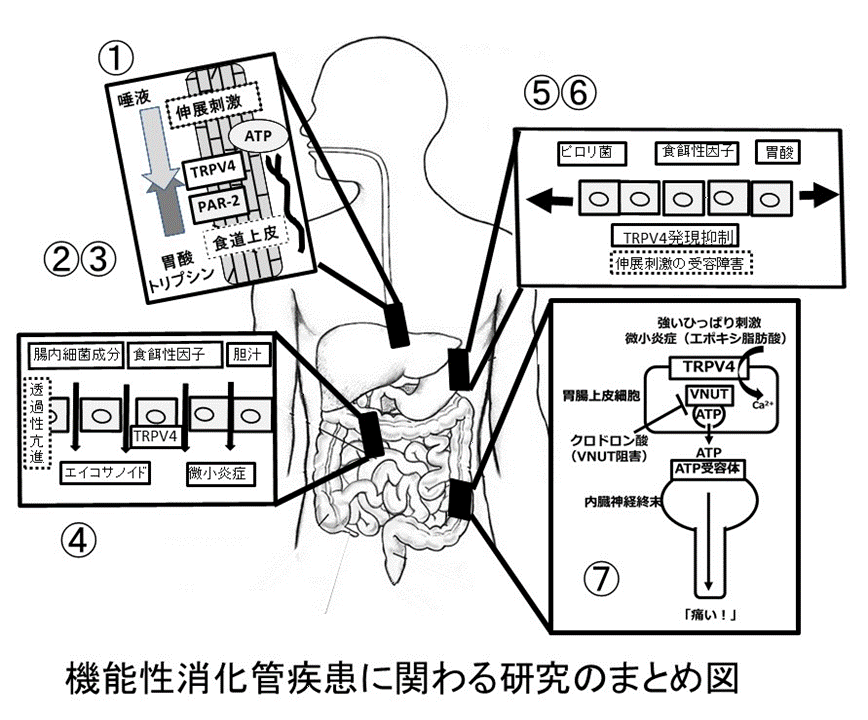
- ① Fujinami H, et al., Aliment Pharmacol Ther, 2008
- ② Mihara H, et al., J Physiol, 2011
- ③ Suzuki N, et al., Dig Dis Sci, 2015
- ④ Yamawaki H, et al., Am J Physiol Gastrointest Liver Physiol, 2014
- ⑤ Mihara H. et al. WJG 2016
- ⑥ Mihara H. et al. Helicobacter 2017
- ⑦ Mihara H. et al. PLOS ONE 2018
